L’importanza dell'anca
per la tua qualità di vita

Artriti infiammatorie e altre patologie reumatiche, così come traumi, malformazioni, disordini metabolici, ecc., possono danneggiare gravemente l’articolazione fino a comportare, in alcuni casi, lo sviluppo dell’artrosi.
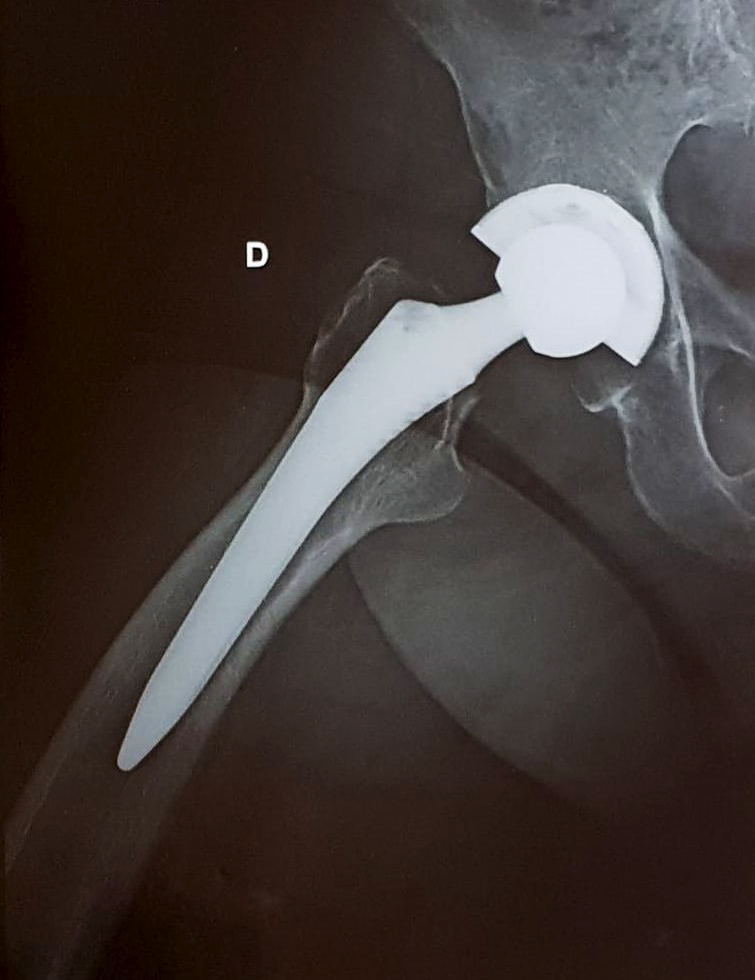
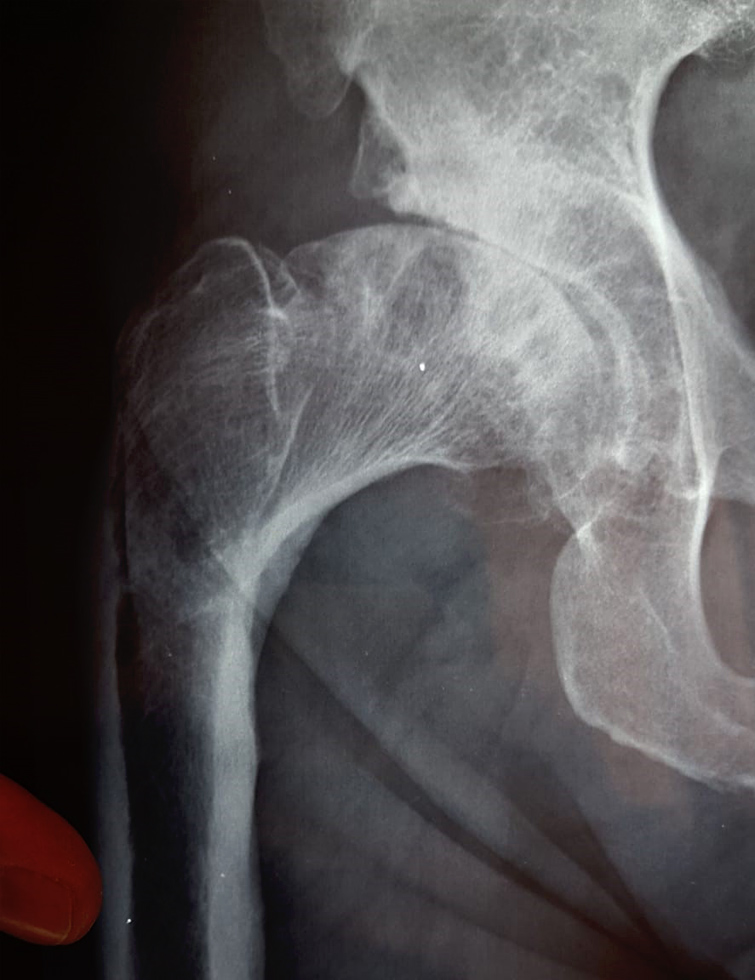
L’artrosi dell'anca, detta anche coxartrosi, è la più comune tra le patologie dell’anca nell’adulto. La malattia genera dolore e limita i movimenti. Negli stadi più avanzati si possono osservare dolore cronico e severa difficoltà a camminare
Quando i trattamenti conservativi risultano inefficaci, nei casi più gravi si propone l’intervento chirurgico.
In vista dell’intervento, è importante per il paziente poter avere una visione d’insieme della patologia, del tipo d’impianto protesico più adatto e del percorso pre- e post-operatorio da affrontare in quanto una maggiore consapevolezza favorisce la collaborazione e quindi un recupero più rapido e completo.
Classificazione
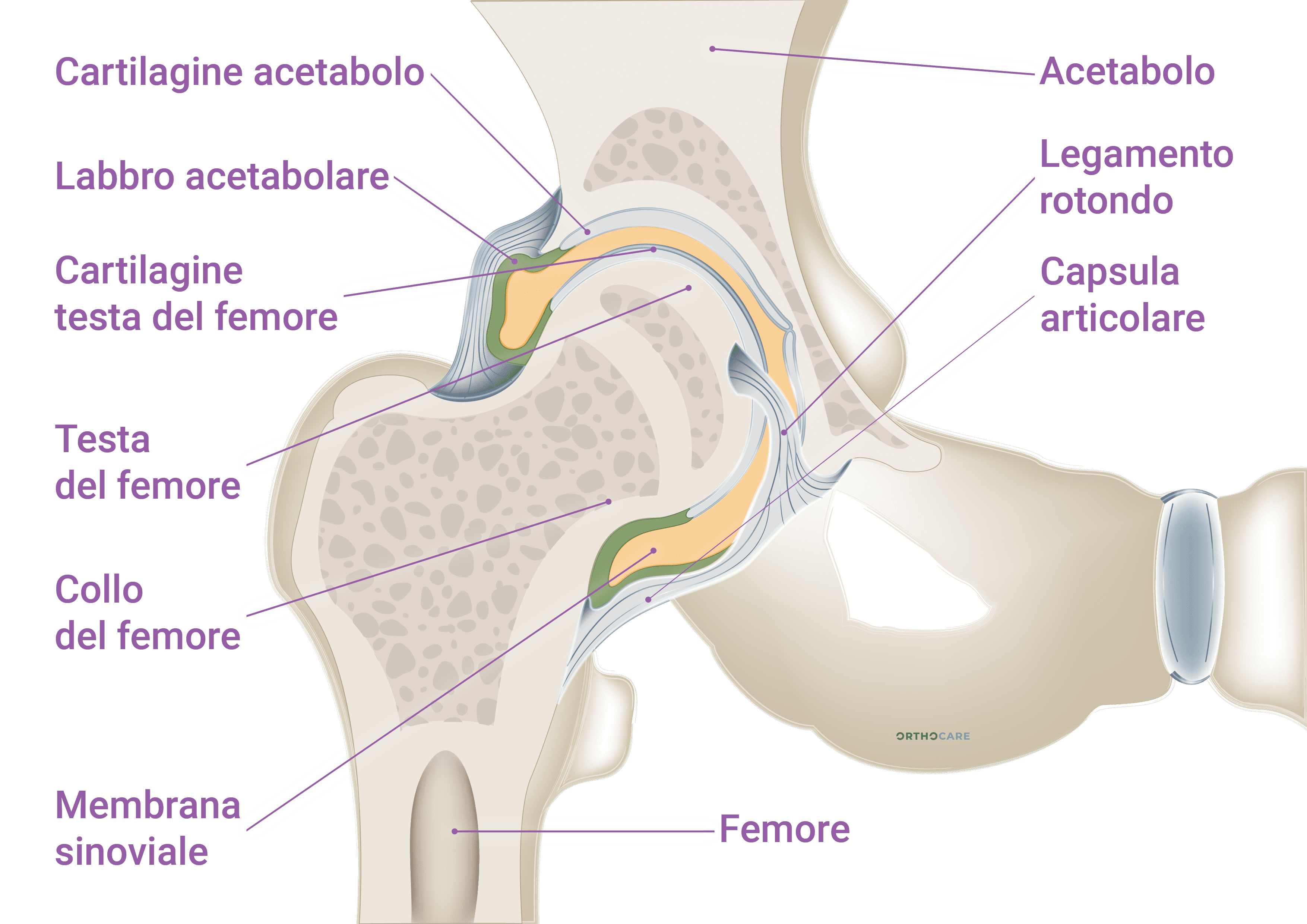
La classificazione più comune distingue l’artrosi primaria (idiopatica) e l’artrosi secondaria. Non si conoscono cause specifiche correlate allo sviluppo dell’artrosi primaria, esordisce intorno ai 50 anni, dimostra una predisposizione genetica e può interessare più articolazioni. Dell’artrosi secondaria invece, si conoscono gli eventi e le patologie a cui è correlata, ad esempio traumi, malformazioni ed altre patologie predisponenti. Questa distinzione può risultare riduttiva in quanto alcuni aspetti della malattia sono potenzialmente riconducibili sia all’artrosi primaria sia all’artrosi secondaria. Una classificazione più specifica sarà possibile quando le conoscenze sull’artrosi saranno più progredite.Cartilagine
L’artrosi è caratterizzata dalla degradazione della cartilagine, dell’osso e delle altre strutture articolari. La cartilagine articolare è un tessuto connettivo specializzato, elastico e molto resistente, levigato, di colore bianco perlaceo. La cartilagine riveste interamente le superfici articolari, le preserva dall’attrito durante i movimenti, consente il fluido scivolamento dei capi articolari e ammortizza il carico. La cartilagine non è vascolarizzata per cui le sue capacità rigenerative sono molto scarse e il nutrimento è fornito dal liquido sinoviale.Cause e fattori di rischio
L’artrosi si sviluppa in età e con tempi diversi, in presenza di differenti condizioni e stati patologici predisponenti. Le lesioni cartilaginee, di differente gravità, coinvolgono tutte le strutture articolari con specifiche alterazioni. La causa prima dell’artrosi non è ancora certa.- L’età avanzata può comportare l’usura della cartilagine come conseguenza dell’uso prolungato dell’articolazione. L’invecchiamento di per sé non è causa di artrosi, tuttavia determina un indebolimento della cartilagine che la predispone alle lesioni: perde progressivamente elasticità e resistenza all’attrito e non essendo più in grado di sostenere i carichi sviluppa lesioni più o meno gravi.
- Il sovraccarico funzionale dovuto all’uso eccessivo di una o più articolazioni (sforzi e movimenti ripetitivi richiesti in alcune attività lavorative e sportive) genera microtraumi che nel tempo possono causare l’usura delle cartilagini; in questi casi l’artrosi può colpire anche soggetti giovani.
- I traumi come fratture, lussazioni e gravi distorsioni, le malformazioni (displasia dell’anca, deformità assiali in varo e in valgo del ginocchio), possono determinare l’incongruenza delle superfici articolari (non sono più perfettamente aderenti) per la quale i carichi non si distribuiscono in modo uniforme sulle superfici articolari, inoltre, durante i movimenti si genera un attrito anomalo che stressa la cartilagine provocandone l’usura precoce. I traumi possono causare instabilità articolare e, più raramente, lesioni dirette alla cartilagine.
- Numerose altre patologie possono alterare la meccanica e la biologia delle strutture articolari e comportare il progressivo deterioramento della cartilagine, anche precoce. Alcuni esempi: patologie metaboliche ed endocrine, come diabete, obesità, iperparatiroidismo; patologie osteoarticolari come necrosiasettica, spondiloartrite; artriti settiche; artriti infiammatorie (artrite reumatoide, artrite psoriasica); artriti da cristalli (gotta); alcune malattie ereditarie (sindrome di Ehlers-Danlos, emocromatosi, sindrome di Marfan).
Sviluppo dell’artrosi
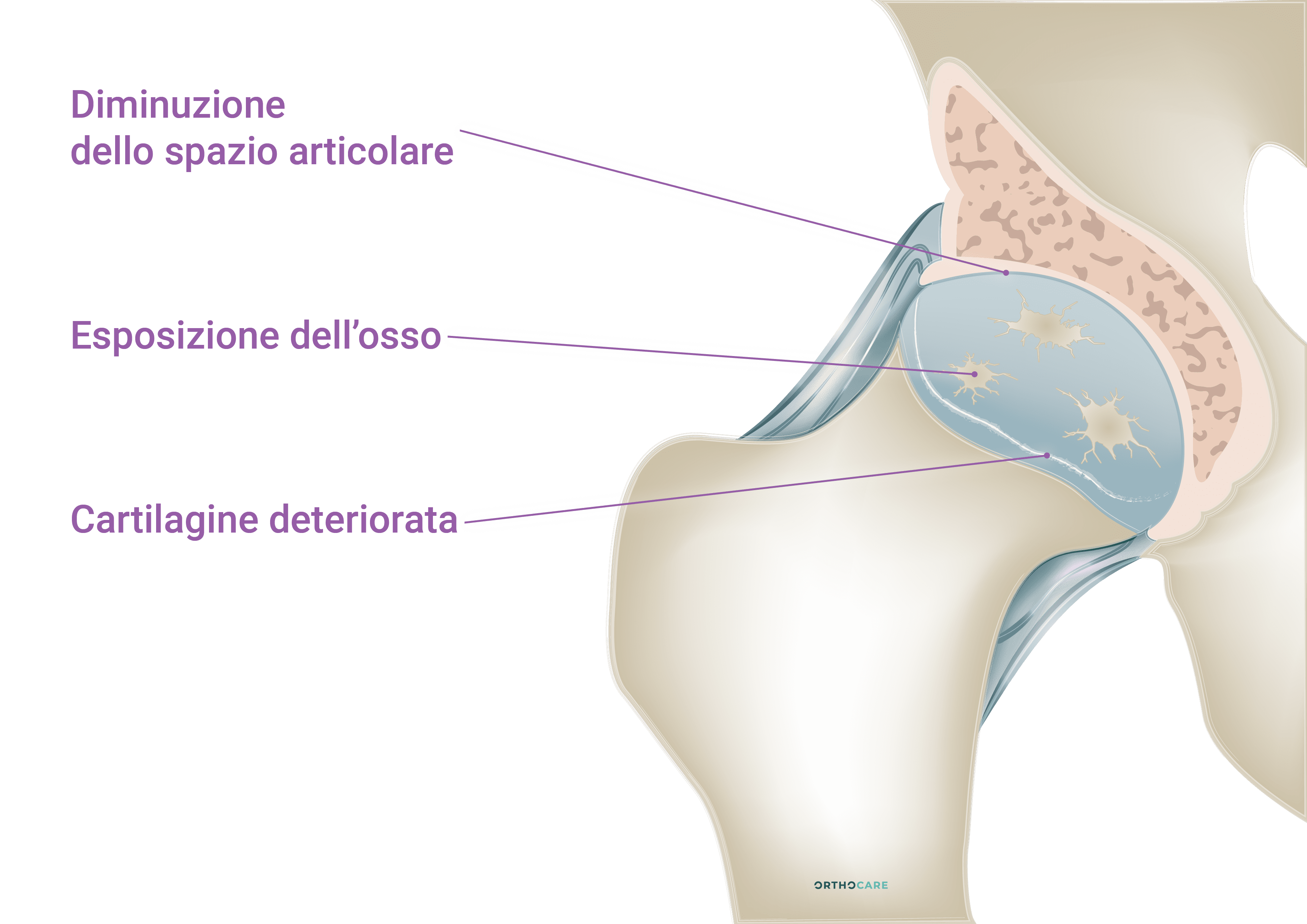
La cartilagine danneggiata si assottiglia progressivamente fino a esporre, con gradualità, l’osso sottostante. (fig. 3, fig. 4) L’osso reagisce al processo degenerativo addensandosi (sclerosi), molto spesso produce piccole formazioni appuntite (osteofiti) lungo i margini delle superfici articolari e piccole cavità ossee (pseudocisti o geodi). Il processo degenerativo coinvolge le altre strutture articolari: la membrana sinoviale si ispessisce, la capsula diviene fibrotica. Anche i legamenti possono diventare fibrotici e retratti, i menischi possono lesionarsi. I muscoli, per la diminuita funzionalità, perdono forza, massa e tono. L’articolazione è dolorante, tumefatta e rigida. Nei casi più avanzati si osservano deformità e severa limitazione funzionale. Le articolazioni più colpite dall’artrosi sono quelle maggiormente sottoposte a carico: ginocchio, anca, spalla, mani, piedi e colonna vertebrale.Prevenzione
Adottare un corretto stile di vita consente di controllare alcuni fattori di rischio che favoriscono l’artrosi: mantenere il peso forma; evitare posture scorrette, carichi eccessivi e ripetuti, attività sportive ad alto impatto sull’articolazione; praticare regolarmente una moderata attività fisica per mantenere la muscolatura forte e tonica; non fumare; seguire una dieta varia ed equilibrata. Qualora l’artrosi sia presente, a maggior ragione sarà importante osservare regole salutari e praticare una attività fisica adeguata, per non agevolare il processo artrosico e per mantenere in forma l’organismo nel suo complesso.Non esistono, ad oggi, trattamenti risolutivi per l’artrosi e quando le terapie farmacologiche, la fisioterapia e la chirurgica conservativa non sono più efficaci, si può ricorrere alla sostituzione dell’articolazione con una protesi.
By Jmarchn [CC BY-SA 3.0 or GFDL], from Wikimedia Commons
Conflitto Femoro-Acetabolare (FAI)
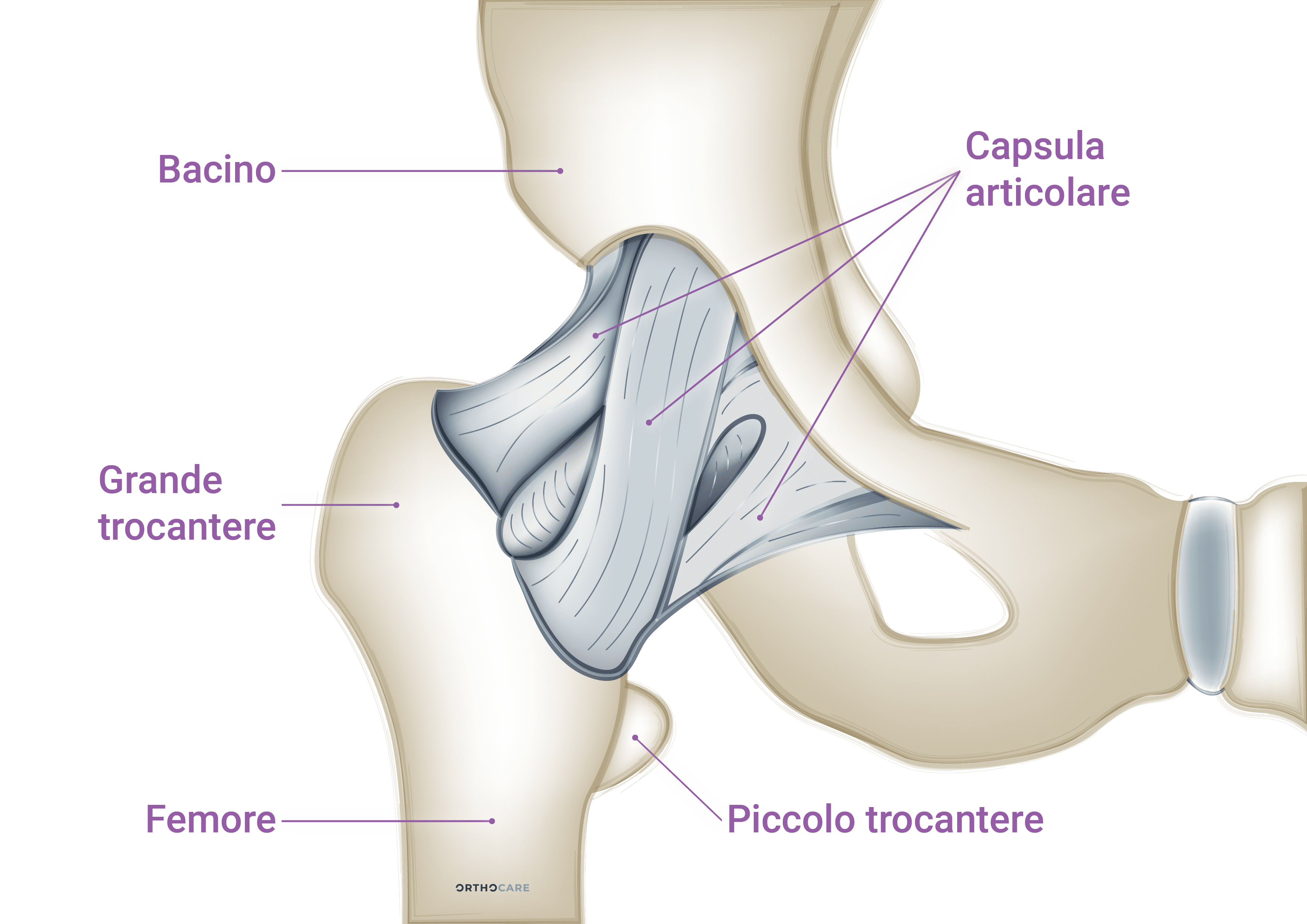
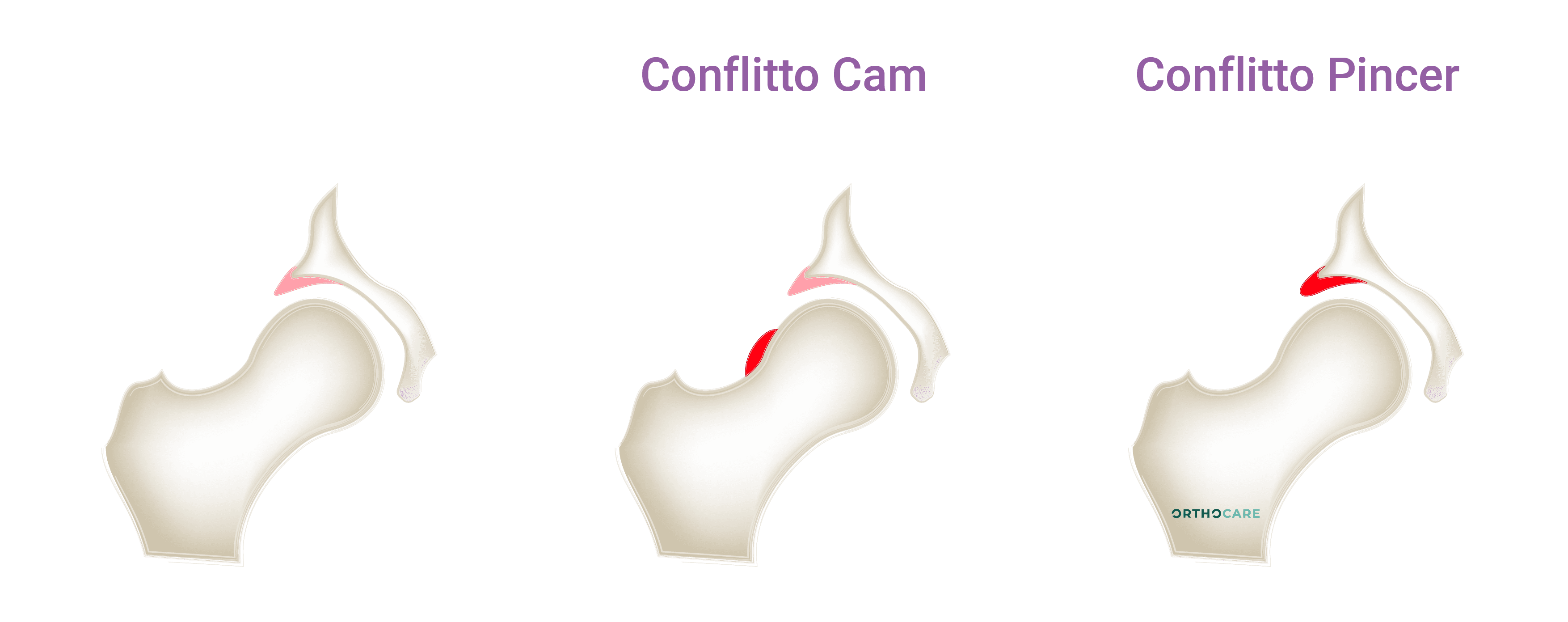
Questa patologia è dovuta all’imperfetta conformazione anatomica dei capi articolari (uno o entrambi) che determina un attrito anomalo della testa del femore sul labbro acetabolare durante i movimenti. Gli urti nel tempo provocano lesioni al labbro acetabolare di varia entità. Il labbro è un anello di fibrocartilagine che contorna il bordo dell’acetabolo come una guarnizione: ampliando la superficie di contatto della testa femorale, sopporta parte del carico e dà maggiore stabilità all’articolazione, inoltre ammortizza gli attriti della testa sul bordo del cotile nelle occasioni di massima escursione dei movimenti e mantiene la giusta pressione del liquido sinoviale all’interno dell’articolazione. La malattia è più frequente tra i giovani adulti, in particolar modo tra gli sportivi, può esordire in modo subdolo ed episodico, ad esempio dopo uno sforzo fisico, solitamente con dolore a livello dell’inguine o del gluteo. L’esecuzione di movimenti estremi, fino al limite permesso dall’articolazione, favorisce il conflitto. Nelle persone sedentarie, infatti, il conflitto può restare silente tutta la vita. Esistono tre tipi di conflitto:- nel conflitto CAM (fig. 6, al centro) il punto di giunzione tra il collo femorale e la testa presenta un rigonfiamento osseo che urta il labbro acetabolare durante i movimenti. L’attrito, nel tempo, causa lesioni al labbro e alla cartilagine. Il conflitto CAM è più diffuso nei giovani adulti.
- Il conflitto Pincer (fig. 6, a destra) invece, presenta l’acetabolo troppo avvolgente. La testa femorale, ruotando, urta il bordo del labbro e ne causa la lesione. Il conflitto Pincer è più frequente nelle donne adulte.
- Il conflitto misto è dato dall’associazione dei primi due ed è il più diffuso.
La displasia evolutiva dell’anca
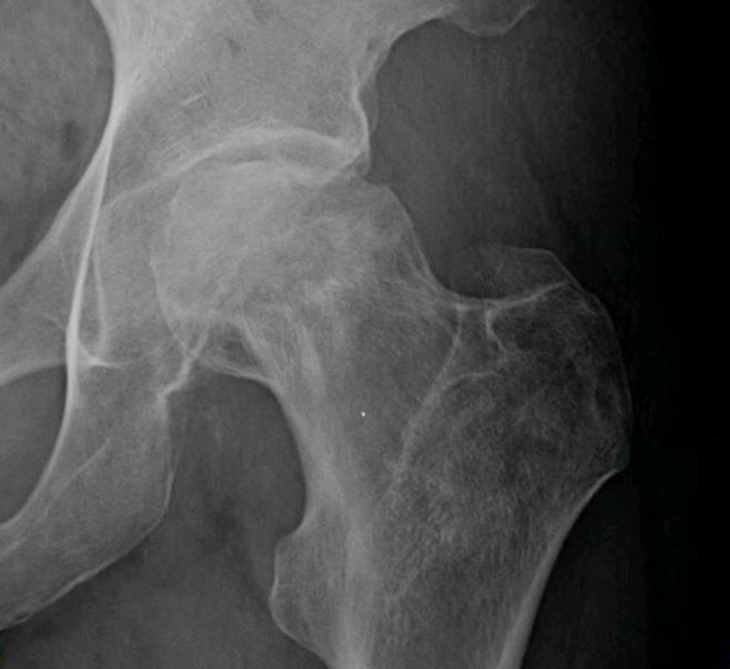
La displasia evolutiva dell’anca è la più diffusa tra le patologie infantili dell’anca, colpisce in prevalenza le femmine e i nati con parto podalico. La patologia presenta differenti gradi di gravità sin dalla nascita: l’anca può essere instabile, per cui tende a lussarsi, o essere già lussata, a causa di lassità capsulo-legamentosa e/o di anomalie dell’acetabolo che impediscono alla testa femorale di articolarsi correttamente. La diagnosi precoce, entro i primi due mesi di vita, permette il recupero completo nella quasi totalità dei casi con un trattamento conservativo. Anche dopo i 2/3 mesi di età fino al cammino, i trattamenti conservativi sono generalmente efficaci. Una diagnosi tardiva, appena dopo il cammino, può rilevare la lussazione dell’anca e richiedere trattamenti più impegnativi. La malattia evolve durante i primi anni di vita causando danni all’articolazione; in questa fase i trattamenti sono chirurgici e i risultati variano in base all’età in cui la displasia è stata diagnosticata. Quando non è diagnosticata in tempo utile per un trattamento risolutivo, la displasia dell’anca lascia esiti permanenti di vario grado di gravità e comporta il rischio elevato di sviluppare una coxartrosi precoce.(fig. 7) Nella maggior parte dei casi si riscontra l’anomalia dell'acetabolo, cresciuto piatto e con margini sfuggenti, che non può accogliere perfettamente la testa femorale. Nei casi più gravi, l’instabilità conduce al dislocamento della testa oltre il bordo dell’acetabolo (lussazione inveterata dell’anca) che può determinarsi anche in pazienti molto giovani. I trattamenti chirurgici sono complessi, in giovane età si possono eseguire osteotomie del bacino e/o del femore che mirano a correggere la posizione dei capi articolari ed a prevenire, o almeno a ritardare il più possibile, il processo artrosico.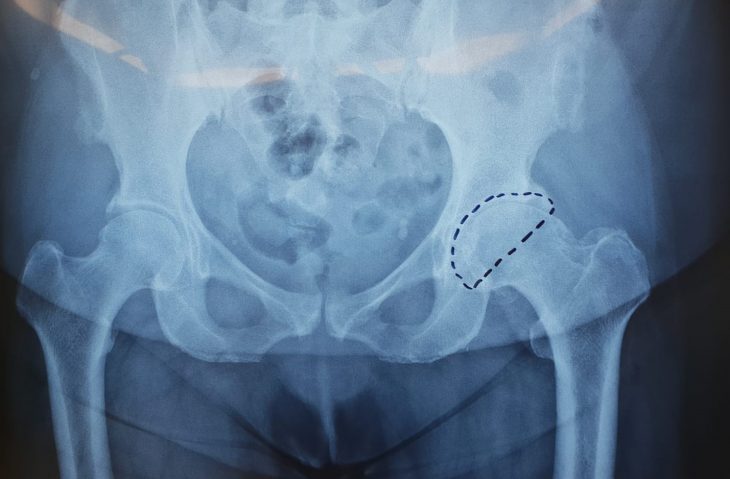
La malattia di Perthes
La malattia di Perthes colpisce tra i 2 e gli 11 anni circa, i maschi più di frequente, determinando lesioni necrotiche al tessuto della testa femorale (in accrescimento) dovute a mancata perfusione sanguigna. L’episodio di necrosi è seguito da una fase riparativa: l’area lesionata si rivascolarizza e produce nuovo tessuto. La malattia può durare due o tre anni. L'esordio della malattia è lento: dolore moderato all’inguine o al ginocchio, zoppia dopo esercizio fisico. Più avanti il dolore aumenta, la zoppia si aggrava e i movimenti sono limitati. La diagnosi precoce prima dei 4/5 anni è fondamentale: il trattamento a quest’età è generalmente conservativo e permette un recupero completo, solo nei casi gravi si ricorre all’intervento chirurgico. Una diagnosi oltre i 6/7anni richiede l’intervento chirurgico che a volte non raggiunge i risultati sperati: quando il rimodellamento della testa femorale non avviene perfettamente, la residua deformità comporta un’alterazione dei movimenti dell’anca. L’incongruenza articolare causa l’usura eccessiva della cartilagine e conseguente sviluppo di artrosi precoce. Quando la malattia insorge dopo i 9/10 anni, il rischio di sviluppare una coxartrosi precoce è elevato.Epifisiolisi
L’epifisiolisi colpisce durante l’adolescenza, in prevalenza i maschi, ed è spesso associata a obesità. La malattia determina lo scivolamento della testa femorale verso il basso dovuto a lesioni della cartilagine di accrescimento dell’epifisi prossimale del femore. L'epifisiolisi acuta esordisce con dolore improvviso. L’evento acuto costituisce un’emergenza chirurgica poiché lo scivolamento repentino della testa femorale può causare una sofferenza vascolare e provocare una necrosi ossea. A volte succede che l’epifisiolisi cronica evolve rapidamente causando un episodio acuto. L’epifisiolisi cronica è subdola. Il lento scivolamento della testa femorale provoca inizialmente dolore sfumato e zoppia occasionale. I sintomi si aggravano nel tempo. Nella forma cronica è raro il verificarsi di una necrosi alla testa femorale poiché la lenta modificazione della posizione della testa consente un adattamento dell’articolazione e dei vasi sanguigni. La diagnosi precoce è fondamentale per consentire prima possibile il trattamento che in genere ottiene buoni risultati. Se la malattia non è diagnosticata in tempo, lo scivolamento progredisce causando la lenta deformazione della testa e del collo femorale; al termine dell’accrescimento la cartilagine di coniugazione si ossifica comportando la definitiva deformità del capo articolare. I trattamenti chirurgici, mirati a ristabilire la corretta posizione della testa femorale, variano in base alla natura acuta o cronica della malattia e al grado di scivolamento della testa del femore. Questa patologia comporta un alto rischio di sviluppare una coxartrosi precoce.- All’inizio si può avvertire un dolore all’inguine, nell’area anteriore o laterale della coscia, a volte al gluteo; in alcuni casi il dolore può irradiarsi al ginocchio.
- Dolore e gonfiore risultano accentuati dopo un periodo di inattività, specialmente al mattino.
- Si può avvertire una sensazione di debolezza dell’arto associata ad una limitazione del ROM (Range Of Motion: l’ampiezza massima di movimento, misurata in gradi, che l’articolazione può raggiungere).
- Con l’aggravarsi della malattia si può avvertire un dolore acuto nell’eseguire i movimenti che rende difficile svolgere le più semplici attività quotidiane come camminare, accucciarsi, lavarsi, vestirsi, tagliare le unghie dei piedi, alzarsi da una sedia.
- Nelle fasi avanzate il dolore aumenta salendo e scendendo le scale, dopo aver camminato per brevi tratti, inoltre può impedire il restare seduti correttamente.
- Il dolore, da moderato ad acuto, si può avvertire anche a riposo e a volte può impedire il sonno.
- I cambiamenti meteorologici possono accentuare l'intensità del dolore.
- Nella fase iniziale la malattia è trattata con farmaci antidolorifici e antiinfiammatori.
- Sono consigliati integratori alimentari a base di condroprotettori, da assumere a periodi.
- Sono indicate infiltrazioni intra-articolari con acido ialuronico (condroprotettore) volte a rallentare la degenerazione della cartilagine.
- Si consiglia di evitare le attività fisiche ad alto impatto sull’articolazione e di interrompere quelle attività che causano dolore durante o dopo l’esercizio.
- Fisiokinesiterapia e una moderata attività fisica a basso impatto sull’articolazione dell’anca come il nuoto, la cyclette, la camminata, a patto che non causino dolore, sono molto importanti per rafforzare i muscoli e per mantenere la mobilità articolare.
- In alcuni casi si eseguono infiltrazioni intra-articolari con cortisone.
- Il calo ponderale è fondamentale per diminuire il carico sull’articolazione.
- L’utilizzo delle stampelle è utile per diminuire il carico durante i movimenti.
Quando farmaci, terapie intra-articolari, trattamenti artroscopici e fisioterapia non sono più efficaci, nei casi più gravi si propone la sostituzione dell’articolazione dell’anca. L’intervento è volto a eliminare il dolore e a recuperare la mobilità dell’arto. È importante che l’intervento venga pianificato in accordo tra il paziente e la sua famiglia, il medico di base e il chirurgo ortopedico.
Prima dell’intervento
Nel periodo preoperatorio vengono effettuati esami strumentali, analisi biochimiche e visite mediche volti ad accertare che le condizioni di salute del paziente siano idonee ad affrontare l’intervento: si accerta l’assenza di patologie silenti pericolose per l’intervento, si esaminano eventuali patologie presenti e terapie in atto.Il giorno dell’intervento
Al paziente viene somministrato un farmaco per favorire il rilassamento e viene invitato a rimanere a letto.In sala operatoria
Il paziente viene accompagnato in un’area preoperatoria dove un operatore predispone l’accesso venoso inserendogli una cannula in una vena dell’avambraccio o della mano. Questo presidio è necessario per l’infusione endovenosa di fluidi e farmaci durante l’intervento. Successivamente il paziente viene condotto in sala operatoria e posizionato sul letto chirurgico dove l’anestesista procede all’induzione dell’anestesia e al monitoraggio continuo delle funzioni vitali fino al momento del risveglio. Alcuni tipi di anestesia rendono insensibile solo il distretto corporeo da operare e lasciano il paziente cosciente, l’anestesia generale invece lo addormenta profondamente: il paziente non avverte dolore, non si accorge di ciò che avviene intorno a sé e non avrà ricordi. Il tipo di anestesia viene deciso dall’anestesista in base ai protocolli vigenti.Come si svolge l’intervento
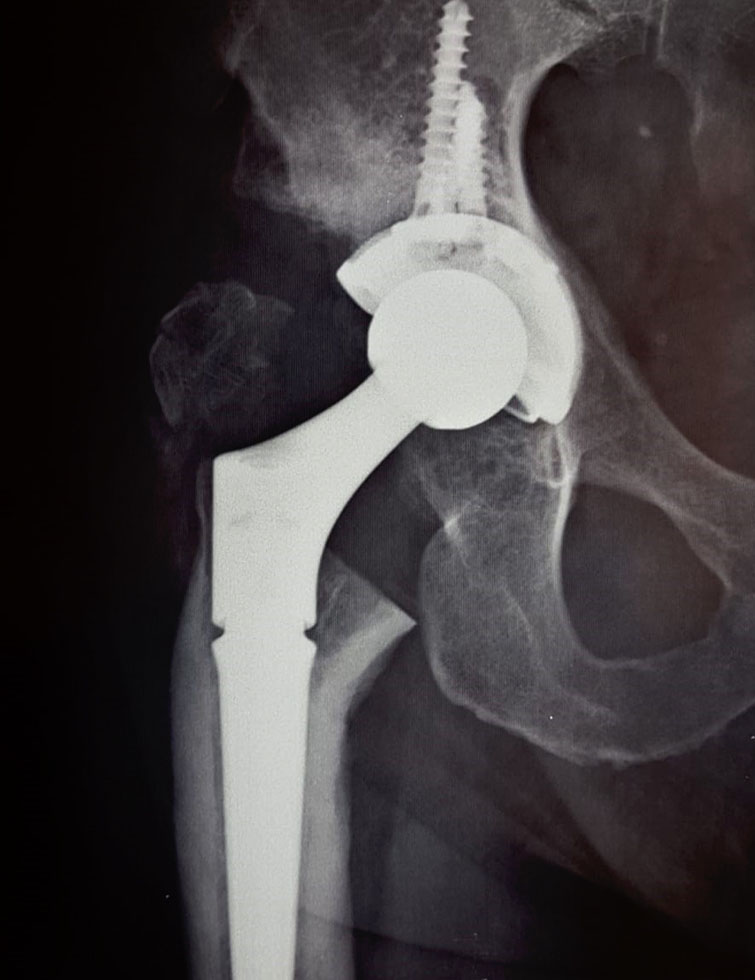
Per accedere all’articolazione dell’anca il chirurgo pratica un’incisione anteriore mininvasiva, laterale o posterolaterale secondo le esigenze; il secondo passo è spostare la testa femorale dall’acetabolo e rimuoverla tagliando il collo del femore. A questo punto, utilizzando un alesatore, vengono eliminati i residui di cartilagine dalla cavità acetabolare e viene modellato l’acetabolo per permettere il perfetto inserimento della coppa; dopo il posizionamento della coppa cotiloidea (che subirà il processo di osteo-integrazione) viene introdotto l’inserto. Si prosegue con la preparazione dell’estremità del femore: con speciali raspe viene fresata la parte prossimale del femore che deve accogliere lo stelo protesico; a questo punto si inserisce lo stelo nel canale femorale (subirà il processo di osteo-integrazione) e la testina viene assemblata sul collo dello stelo. Una volta ricontrollate tutte le componenti e la stabilità dell’impianto, la nuova articolazione viene ridotta (la testina femorale viene inserita nella coppa acetabolare) e si conclude con la sutura dell’incisione. (fig. 10, fig. 11, fig. 12)Familiari
Familiari e amici possono rimanere nell’apposita area di attesa mentre il paziente è in sala operatoria; al termine dell’intervento il chirurgo informa i congiunti sulle condizioni generali del paziente e sull’intervento. Il paziente rimane per breve tempo nella sala di risveglio poi viene ricondotto nella stanza dove potrà ricevere le visite.Dopo l'intervento
Per qualche giorno il paziente deve rimanere in ospedale dove è monitorato dai medici e dal personale infermieristico. I fisioterapisti lo istruiscono sulla corretta esecuzione di esercizi fisici volti a riacquistare il movimento. Il dolore post-operatorio è temporaneo. Alle dimissioni vengono fornite le indicazioni da seguire per una corretta riabilitazione dell’arto, ad esempio quali movimenti evitare, come sedersi, come scendere e salire le scale, inoltre viene prescritto un programma di esercizi da eseguire a casa o presso una struttura dedicata. Con la ripresa delle attività quotidiane il paziente nota un progressivo aumento di forza e resistenza dell’arto, tuttavia nei primi tempi alcune attività devono essere evitate, ad esempio saltare, correre, sollevare pesi eccessivi, praticare sport di contatto. Sono invece consigliate attività a basso impatto sull’articolazione come il nuoto e la camminata, che vanno intraprese in accordo con il chirurgo.Quanto si rimane in ospedale?
In genere da 4 a 7 giorni dopo l'intervento ma dipende da molti fattori ed è il chirurgo a stabilire la durata della degenza.Se il paziente vive solo avrà bisogno di un aiuto in casa?
Sì, è consigliabile l’aiuto di qualcuno per svolgere i lavori domestici più pesanti e per essere accompagnati in auto. Non è necessario personale specializzato, possono svolgere questi compiti una persona di famiglia o un amico, in grado di somministrare farmaci e tenere in ordine i bendaggi.Quali ausili bisogna procurarsi in vista del ritorno a casa?
Un deambulatore o le stampelle. Il fisioterapista e il medico indirizzano verso l’una o l’altra soluzione valutando quale dei due ausili sia il più sicuro e per quanto tempo debba essere usato.Dopo l’intervento è necessaria la fisioterapia?
Il programma personalizzato di riabilitazione, pianificato dal chirurgo e dal fisioterapista, inizia in ospedale subito dopo l’intervento e deve proseguire, a casa o presso una struttura dedicata, con l’esecuzione scrupolosa degli esercizi prescritti volti ad aumentare il ROM e la forza.Quando si può riprendere a guidare?
Il paziente deve far riferimento al chirurgo per conoscere con precisione i tempi di recupero che sono legati alla tecnica chirurgica e al tipo di protesi, inoltre va valutato se l’intervento è stato eseguito all’arto destro o sinistro. Va considerato anche il tipo di auto guidata.Quando si può tornare al lavoro?
I progressi conseguiti in fase riabilitativa e il tipo di lavoro sono fattori determinanti per stabilire quando rientrare: un lavoro pesante richiede tempi di recupero più lunghi rispetto a un impiego sedentario. Generalmente è necessario un periodo di riposo e cure da uno a tre mesi, in base al tipo di intervento, alle condizioni di salute del paziente ed alle attività che si dovranno riprendere.
L’importanza dell'anca
per la tua qualità di vita

Artriti infiammatorie e altre patologie reumatiche, così come traumi, malformazioni, disordini metabolici, ecc., possono danneggiare gravemente l’articolazione fino a comportare, in alcuni casi, lo sviluppo dell’artrosi.
L’artrosi dell'anca, detta anche coxartrosi, è la più comune tra le patologie dell’anca nell’adulto. La malattia genera dolore e limita i movimenti. Negli stadi più avanzati si possono osservare dolore cronico e severa difficoltà a camminare.
Quando i trattamenti conservativi risultano inefficaci, nei casi più gravi si propone l’intervento chirurgico.
In vista dell’intervento, è importante per il paziente poter avere una visione d’insieme della patologia, del tipo d’impianto protesico più adatto e del percorso pre- e post-operatorio da affrontare in quanto una maggiore consapevolezza favorisce la collaborazione e quindi un recupero più rapido e completo.


Classificazione
La classificazione più comune distingue l’artrosi primaria (idiopatica) e l’artrosi secondaria. Non si conoscono cause specifiche correlate allo sviluppo dell’artrosi primaria, esordisce intorno ai 50 anni, dimostra una predisposizione genetica e può interessare più articolazioni. Dell’artrosi secondaria invece, si conoscono gli eventi e le patologie a cui è correlata, ad esempio traumi, malformazioni ed altre patologie predisponenti. Questa distinzione può risultare riduttiva in quanto alcuni aspetti della malattia sono potenzialmente riconducibili sia all’artrosi primaria sia all’artrosi secondaria. Una classificazione più specifica sarà possibile quando le conoscenze sull’artrosi saranno più progredite.Cartilagine
L’artrosi è caratterizzata dalla degradazione della cartilagine, dell’osso e delle altre strutture articolari. La cartilagine articolare è un tessuto connettivo specializzato, elastico e molto resistente, levigato, di colore bianco perlaceo. La cartilagine riveste interamente le superfici articolari, le preserva dall’attrito durante i movimenti, consente il fluido scivolamento dei capi articolari e ammortizza il carico. La cartilagine non è vascolarizzata per cui le sue capacità rigenerative sono molto scarse e il nutrimento è fornito dal liquido sinoviale.Cause e fattori di rischio
L’artrosi si sviluppa in età e con tempi diversi, in presenza di differenti condizioni e stati patologici predisponenti. Le lesioni cartilaginee, di differente gravità, coinvolgono tutte le strutture articolari con specifiche alterazioni. La causa prima dell’artrosi non è ancora certa.- L’età avanzata può comportare l’usura della cartilagine come conseguenza dell’uso prolungato dell’articolazione. L’invecchiamento di per sé non è causa di artrosi, tuttavia determina un indebolimento della cartilagine che la predispone alle lesioni: perde progressivamente elasticità e resistenza all’attrito e non essendo più in grado di sostenere i carichi sviluppa lesioni più o meno gravi.
- Il sovraccarico funzionale dovuto all’uso eccessivo di una o più articolazioni (sforzi e movimenti ripetitivi richiesti in alcune attività lavorative e sportive) genera microtraumi che nel tempo possono causare l’usura delle cartilagini; in questi casi l’artrosi può colpire anche soggetti giovani.
- I traumi come fratture, lussazioni e gravi distorsioni, le malformazioni (displasia dell’anca, deformità assiali in varo e in valgo del ginocchio), possono determinare l’incongruenza delle superfici articolari (non sono più perfettamente aderenti) per la quale i carichi non si distribuiscono in modo uniforme sulle superfici articolari, inoltre, durante i movimenti si genera un attrito anomalo che stressa la cartilagine provocandone l’usura precoce. I traumi possono causare instabilità articolare e, più raramente, lesioni dirette alla cartilagine.
- Numerose altre patologie possono alterare la meccanica e la biologia delle strutture articolari e comportare il progressivo deterioramento della cartilagine, anche precoce. Alcuni esempi: patologie metaboliche ed endocrine, come diabete, obesità, iperparatiroidismo; patologie osteoarticolari come necrosiasettica, spondiloartrite; artriti settiche; artriti infiammatorie (artrite reumatoide, artrite psoriasica); artriti da cristalli (gotta); alcune malattie ereditarie (sindrome di Ehlers-Danlos, emocromatosi, sindrome di Marfan).
Sviluppo dell’artrosi
La cartilagine danneggiata si assottiglia progressivamente fino a esporre, con gradualità, l’osso sottostante. (fig. 3, fig. 4) L’osso reagisce al processo degenerativo addensandosi (sclerosi), molto spesso produce piccole formazioni appuntite (osteofiti) lungo i margini delle superfici articolari e piccole cavità ossee (pseudocisti o geodi). Il processo degenerativo coinvolge le altre strutture articolari: la membrana sinoviale si ispessisce, la capsula diviene fibrotica. Anche i legamenti possono diventare fibrotici e retratti, i menischi possono lesionarsi. I muscoli, per la diminuita funzionalità, perdono forza, massa e tono. L’articolazione è dolorante, tumefatta e rigida. Nei casi più avanzati si osservano deformità e severa limitazione funzionale. Le articolazioni più colpite dall’artrosi sono quelle maggiormente sottoposte a carico: ginocchio, anca, spalla, mani, piedi e colonna vertebrale.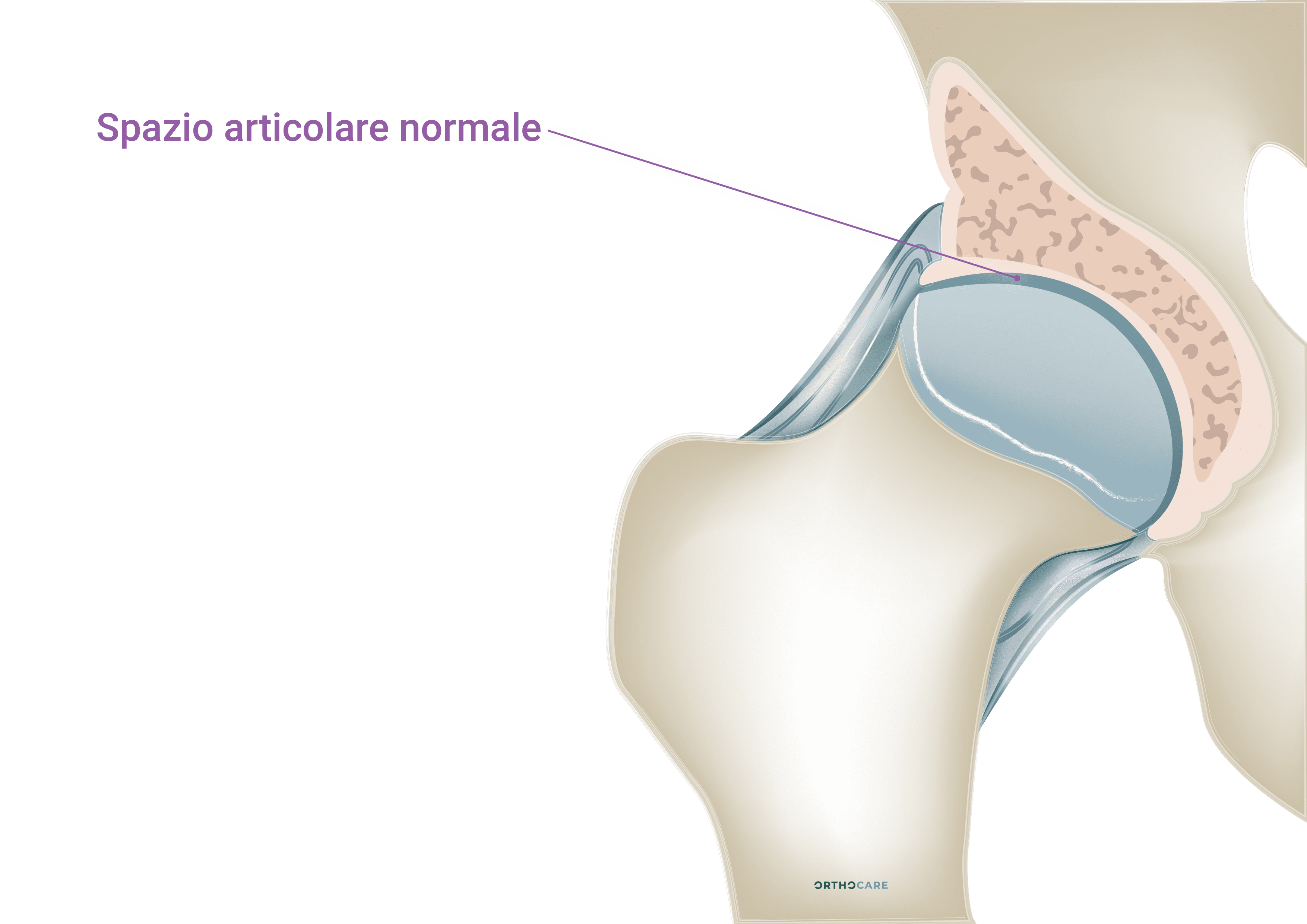
Prevenzione
Adottare un corretto stile di vita consente di controllare alcuni fattori di rischio che favoriscono l’artrosi: mantenere il peso forma; evitare posture scorrette, carichi eccessivi e ripetuti, attività sportive ad alto impatto sull’articolazione; praticare regolarmente una moderata attività fisica per mantenere la muscolatura forte e tonica; non fumare; seguire una dieta varia ed equilibrata. Qualora l’artrosi sia presente, a maggior ragione sarà importante osservare regole salutari e praticare una attività fisica adeguata, per non agevolare il processo artrosico e per mantenere in forma l’organismo nel suo complesso.Non esistono, ad oggi, trattamenti risolutivi per l’artrosi e quando le terapie farmacologiche, la fisioterapia e la chirurgica conservativa non sono più efficaci, si può ricorrere alla sostituzione dell’articolazione con una protesi.

By Jmarchn [CC BY-SA 3.0 or GFDL], from Wikimedia Commons
Conflitto Femoro-Acetabolare (FAI)
Questa patologia è dovuta all’imperfetta conformazione anatomica dei capi articolari (uno o entrambi) che determina un attrito anomalo della testa del femore sul labbro acetabolare durante i movimenti. Gli urti nel tempo provocano lesioni al labbro acetabolare di varia entità. Il labbro è un anello di fibrocartilagine che contorna il bordo dell’acetabolo come una guarnizione: ampliando la superficie di contatto della testa femorale, sopporta parte del carico e dà maggiore stabilità all’articolazione, inoltre ammortizza gli attriti della testa sul bordo del cotile nelle occasioni di massima escursione dei movimenti e mantiene la giusta pressione del liquido sinoviale all’interno dell’articolazione. La malattia è più frequente tra i giovani adulti, in particolar modo tra gli sportivi, può esordire in modo subdolo ed episodico, ad esempio dopo uno sforzo fisico, solitamente con dolore a livello dell’inguine o del gluteo. L’esecuzione di movimenti estremi, fino al limite permesso dall’articolazione, favorisce il conflitto. Nelle persone sedentarie, infatti, il conflitto può restare silente tutta la vita. Esistono tre tipi di conflitto:- nel conflitto CAM (fig. 6, al centro) il punto di giunzione tra il collo femorale e la testa presenta un rigonfiamento osseo che urta il labbro acetabolare durante i movimenti. L’attrito, nel tempo, causa lesioni al labbro e alla cartilagine. Il conflitto CAM è più diffuso nei giovani adulti.
- Il conflitto Pincer (fig. 6, a destra) invece, presenta l’acetabolo troppo avvolgente. La testa femorale, ruotando, urta il bordo del labbro e ne causa la lesione. Il conflitto Pincer è più frequente nelle donne adulte.
- Il conflitto misto è dato dall’associazione dei primi due ed è il più diffuso.

La displasia evolutiva dell’anca
La displasia evolutiva dell’anca è la più diffusa tra le patologie infantili dell’anca, colpisce in prevalenza le femmine e i nati con parto podalico. La patologia presenta differenti gradi di gravità sin dalla nascita: l’anca può essere instabile, per cui tende a lussarsi, o essere già lussata, a causa di lassità capsulo-legamentosa e/o di anomalie dell’acetabolo che impediscono alla testa femorale di articolarsi correttamente. La diagnosi precoce, entro i primi due mesi di vita, permette il recupero completo nella quasi totalità dei casi con un trattamento conservativo. Anche dopo i 2/3 mesi di età fino al cammino, i trattamenti conservativi sono generalmente efficaci. Una diagnosi tardiva, appena dopo il cammino, può rilevare la lussazione dell’anca e richiedere trattamenti più impegnativi. La malattia evolve durante i primi anni di vita causando danni all’articolazione; in questa fase i trattamenti sono chirurgici e i risultati variano in base all’età in cui la displasia è stata diagnosticata. Quando non è diagnosticata in tempo utile per un trattamento risolutivo, la displasia dell’anca lascia esiti permanenti di vario grado di gravità e comporta il rischio elevato di sviluppare una coxartrosi precoce.(fig. 7) Nella maggior parte dei casi si riscontra l’anomalia dell'acetabolo, cresciuto piatto e con margini sfuggenti, che non può accogliere perfettamente la testa femorale. Nei casi più gravi, l’instabilità conduce al dislocamento della testa oltre il bordo dell’acetabolo (lussazione inveterata dell’anca) che può determinarsi anche in pazienti molto giovani. I trattamenti chirurgici sono complessi, in giovane età si possono eseguire osteotomie del bacino e/o del femore che mirano a correggere la posizione dei capi articolari ed a prevenire, o almeno a ritardare il più possibile, il processo artrosico.
La malattia di Perthes
La malattia di Perthes colpisce tra i 2 e gli 11 anni circa, i maschi più di frequente, determinando lesioni necrotiche al tessuto della testa femorale (in accrescimento) dovute a mancata perfusione sanguigna. L’episodio di necrosi è seguito da una fase riparativa: l’area lesionata si rivascolarizza e produce nuovo tessuto. La malattia può durare due o tre anni. L'esordio della malattia è lento: dolore moderato all’inguine o al ginocchio, zoppia dopo esercizio fisico. Più avanti il dolore aumenta, la zoppia si aggrava e i movimenti sono limitati. La diagnosi precoce prima dei 4/5 anni è fondamentale: il trattamento a quest’età è generalmente conservativo e permette un recupero completo, solo nei casi gravi si ricorre all’intervento chirurgico. Una diagnosi oltre i 6/7anni richiede l’intervento chirurgico che a volte non raggiunge i risultati sperati: quando il rimodellamento della testa femorale non avviene perfettamente, la residua deformità comporta un’alterazione dei movimenti dell’anca. L’incongruenza articolare causa l’usura eccessiva della cartilagine e conseguente sviluppo di artrosi precoce. Quando la malattia insorge dopo i 9/10 anni, il rischio di sviluppare una coxartrosi precoce è elevato.Epifisiolisi
L’epifisiolisi colpisce durante l’adolescenza, in prevalenza i maschi, ed è spesso associata a obesità. La malattia determina lo scivolamento della testa femorale verso il basso dovuto a lesioni della cartilagine di accrescimento dell’epifisi prossimale del femore. L'epifisiolisi acuta esordisce con dolore improvviso. L’evento acuto costituisce un’emergenza chirurgica poiché lo scivolamento repentino della testa femorale può causare una sofferenza vascolare e provocare una necrosi ossea. A volte succede che l’epifisiolisi cronica evolve rapidamente causando un episodio acuto. L’epifisiolisi cronica è subdola. Il lento scivolamento della testa femorale provoca inizialmente dolore sfumato e zoppia occasionale. I sintomi si aggravano nel tempo. Nella forma cronica è raro il verificarsi di una necrosi alla testa femorale poiché la lenta modificazione della posizione della testa consente un adattamento dell’articolazione e dei vasi sanguigni. La diagnosi precoce è fondamentale per consentire prima possibile il trattamento che in genere ottiene buoni risultati. Se la malattia non è diagnosticata in tempo, lo scivolamento progredisce causando la lenta deformazione della testa e del collo femorale; al termine dell’accrescimento la cartilagine di coniugazione si ossifica comportando la definitiva deformità del capo articolare. I trattamenti chirurgici, mirati a ristabilire la corretta posizione della testa femorale, variano in base alla natura acuta o cronica della malattia e al grado di scivolamento della testa del femore. Questa patologia comporta un alto rischio di sviluppare una coxartrosi precoce.- All’inizio si può avvertire un dolore all’inguine, nell’area anteriore o laterale della coscia, a volte al gluteo; in alcuni casi il dolore può irradiarsi al ginocchio.
- Dolore e gonfiore risultano accentuati dopo un periodo di inattività, specialmente al mattino.
- Si può avvertire una sensazione di debolezza dell’arto associata ad una limitazione del ROM (Range Of Motion: l’ampiezza massima di movimento, misurata in gradi, che l’articolazione può raggiungere).
- Con l’aggravarsi della malattia si può avvertire un dolore acuto nell’eseguire i movimenti che rende difficile svolgere le più semplici attività quotidiane come camminare, accucciarsi, lavarsi, vestirsi, tagliare le unghie dei piedi, alzarsi da una sedia.
- Nelle fasi avanzate il dolore aumenta salendo e scendendo le scale, dopo aver camminato per brevi tratti, inoltre può impedire il restare seduti correttamente.
- Il dolore, da moderato ad acuto, si può avvertire anche a riposo e a volte può impedire il sonno.
- I cambiamenti meteorologici possono accentuare l'intensità del dolore.
- Nella fase iniziale la malattia è trattata con farmaci antidolorifici e antiinfiammatori.
- Sono consigliati integratori alimentari a base di condroprotettori, da assumere a periodi.
- Sono indicate infiltrazioni intra-articolari con acido ialuronico (condroprotettore) volte a rallentare la degenerazione della cartilagine.
- Si consiglia di evitare le attività fisiche ad alto impatto sull’articolazione e di interrompere quelle attività che causano dolore durante o dopo l’esercizio.
- Fisiokinesiterapia e una moderata attività fisica a basso impatto sull’articolazione dell’anca come il nuoto, la cyclette, la camminata, a patto che non causino dolore, sono molto importanti per rafforzare i muscoli e per mantenere la mobilità articolare.
- In alcuni casi si eseguono infiltrazioni intra-articolari con cortisone.
- Il calo ponderale è fondamentale per diminuire il carico sull’articolazione.
- L’utilizzo delle stampelle è utile per diminuire il carico durante i movimenti.
Quando farmaci, terapie intra-articolari, trattamenti artroscopici e fisioterapia non sono più efficaci, nei casi più gravi si propone la sostituzione dell’articolazione dell’anca. L’intervento è volto a eliminare il dolore e a recuperare la mobilità dell’arto. È importante che l’intervento venga pianificato in accordo tra il paziente e la sua famiglia, il medico di base e il chirurgo ortopedico.
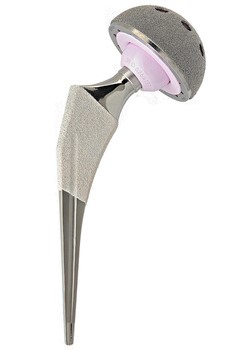

Prima dell’intervento
Nel periodo preoperatorio vengono effettuati esami strumentali, analisi biochimiche e visite mediche volti ad accertare che le condizioni di salute del paziente siano idonee ad affrontare l’intervento: si accerta l’assenza di patologie silenti pericolose per l’intervento, si esaminano eventuali patologie presenti e terapie in atto.Il giorno dell’intervento
Al paziente viene somministrato un farmaco per favorire il rilassamento e viene invitato a rimanere a letto.In sala operatoria
Il paziente viene accompagnato in un’area preoperatoria dove un operatore predispone l’accesso venoso inserendogli una cannula in una vena dell’avambraccio o della mano. Questo presidio è necessario per l’infusione endovenosa di fluidi e farmaci durante l’intervento. Successivamente il paziente viene condotto in sala operatoria e posizionato sul letto chirurgico dove l’anestesista procede all’induzione dell’anestesia e al monitoraggio continuo delle funzioni vitali fino al momento del risveglio. Alcuni tipi di anestesia rendono insensibile solo il distretto corporeo da operare e lasciano il paziente cosciente, l’anestesia generale invece lo addormenta profondamente: il paziente non avverte dolore, non si accorge di ciò che avviene intorno a sé e non avrà ricordi. Il tipo di anestesia viene deciso dall’anestesista in base ai protocolli vigenti.Come si svolge l’intervento
Per accedere all’articolazione dell’anca il chirurgo pratica un’incisione anteriore mininvasiva, laterale o posterolaterale secondo le esigenze; il secondo passo è spostare la testa femorale dall’acetabolo e rimuoverla tagliando il collo del femore. A questo punto, utilizzando un alesatore, vengono eliminati i residui di cartilagine dalla cavità acetabolare e viene modellato l’acetabolo per permettere il perfetto inserimento della coppa; dopo il posizionamento della coppa cotiloidea (che subirà il processo di osteo-integrazione) viene introdotto l’inserto. Si prosegue con la preparazione dell’estremità del femore: con speciali raspe viene fresata la parte prossimale del femore che deve accogliere lo stelo protesico; a questo punto si inserisce lo stelo nel canale femorale (subirà il processo di osteo-integrazione) e la testina viene assemblata sul collo dello stelo. Una volta ricontrollate tutte le componenti e la stabilità dell’impianto, la nuova articolazione viene ridotta (la testina femorale viene inserita nella coppa acetabolare) e si conclude con la sutura dell’incisione. (fig. 10, fig. 11, fig. 12)